Туберкулёз - инфекционное заболевание, вызываемое микобактериями туберкулёза и характеризующееся развитием клеточной аллергии, специфических гранулём в различных органах и тканях и полиморфной клинической картиной.Туберкулёз известен с глубокой древности и до сих пор представляет важную медицинскую и социальную проблему. Ежегодно в мире 8 млн человек заболевают, а 3 млн - умирают от туберкулёза. Величина пандемии настолько велика, что в 1993 г. ВОЗ объявила туберкулёз проблемой «великой опасности». В последние годы во всём мире повысилась заболеваемость туберкулёзом. Основные причины повышения заболеваемости: снижение уровня жизни населения, повлекшее ухудшение качества питания; возросшая миграция населения из эпидемически неблагополучных районов, уменьшение масштабов и качества проведения комплекса противотуберкулёзных мероприятий и появление устойчивых в специфической терапии штаммов. Чтобы снизить остроту проблемы, ВОЗ определила в качестве главных компонентов программы борьбы с этой болезнью активное выявление больных и иммунизацию против туберкулёза.
Этиология / патогенез
Туберкулёз у человека вызывают микобактерии: в 92% случаев - Mycobacterium tuberculosis, в остальных случаях - М. bovis (вид, вызывающий туберкулёз у крупного рогатого скота и человека). М. tuberculosis - неподвижные тонкие палочки, аэробы. Кислотоустойчивы, для их окрашивания необходима особая методика (по Цилю-Нильсену). Возбудитель может размножаться как в макрофагах, так и внеклеточно. Палочки устойчивы во внешней среде: на страницах книг сохраняются 3-4 мес, в уличной пыли - 10 дней, в воде - до года, в замороженном состоянии - десятилетиями. При УФО и кипячении погибают в течение нескольких минут. Медленно растут на классических питательных средах - появление первых колоний отмечают через 4-8 нед.Патогенез складывается из трёх основных этапов: инфицирования, развития первичного очага в каком-либо органе, прогрессирования заболевания с появлением новых симптомов.Проникновение микобактерий в первичный очаг даёт начало процессу взаимодействия макро- и микроорганизма. Одна часть возбудителей остаётся на месте внедрения, другая часть попадает с макрофагами в регионарные лимфатические узлы. Первичный очаг, лимфангиит и регионарный лимфаденит образуют первичный туберкулёзный комплекс. Фагоцитарные реакции незавершённые, поэтому в области первичного туберкулёзного комплекса микобактерий размножаются и, периодически попадая в кровеносные и лимфатические сосуды, разносятся по всему организму. Первичная бактериемия клинически никак не проявляется. Спустя 4-8 нед развивается сенсибилизация, туберкулиновые пробы становятся положительными (вираж). Формируется «нестерильный» иммунитет. У большинства детей и взрослых развивающиеся защитные реакции подавляют инфекционный агент в зоне первичного аффекта, последний постепенно фиброзируется и обызвествляется. В противном случае микобактерий могут распространиться из первичного очага на близлежащие ткани или по току крови в отдалённые органы, вызывая в них прогрессирующие морфологические изменения. Проявлением этого процесса на начальных этапах становятся параспецифические, аллергические и токсико-аллергические реакции, соответствующие понятию «ранняя туберкулёзная интоксикация».
Особенность туберкулёзной инфекции - длительное (в течение многих лет, а иногда и пожизненное) сохранение жизнеспособного возбудителя в первичном очаге, лимфатических узлах, очагах диссеминации. Ослабление организма, снижение иммунитета при инфекционных (корь, вирусный гепатит, ВИЧ-инфекция) и других заболеваниях приводят к активации казалось бы полностью «заживших» очагов.
Диагноз
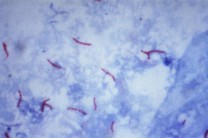
1. Мазок мокроты.На ранней стадии болезни активный туберкулез выявляют с помощью микроскопического исследования мазка мокроты. Метод микроскопии мазка - самый прямой, наиболее быстрый и дешевый способ диагностики туберкулеза. Образец мокроты, выделяемой при кашле, фиксируют на стеклянной пластинке, окрашивают определенным способом и исследуют в обычном бинокулярном микроскопе. Наличие палочки Коха в мазке свидетельствует об инфекционном туберкулезе.
Однако отрицательный результат мазка еще не означает отсутствие заболевания. Туберкулез в самой ранней стадии, а также туберкулез у детей часто дает отрицательный мазок. Поэтому при подозрении на туберкулез и отрицательном результате мазка рекомендуется повторять микроскопию мазка как минимум три раза.
2. Рентгеновское обследование.
Просвечивание рентгеном - рентгенография и флюорография позволяют с достаточно высокой достоверностью выявить туберкулез на более ранних стадиях развития заболевания Наличие очевидного распада в легких при отрицательном результате мазка как правило свидетельствует о некачественном проведении анализа мокроты.
3. Посев мокроты.
Посев (культуральное исследование) заключается в выращивании культуры микобактерий в специально оборудованной лаборатории из образца мокроты пациента. В лабораторных условиях размножается медленно, поэтому данный анализ занимает два-три месяца. Однако его проведение чрезвычайно важно по следующей причине. Выросшую культуру микобактерии разделяют на несколько образцов и определяют ее чувствительность к различным антибиотикам. Это единственный способ выяснить, к каким лекарствам чувствительна данная разновидность палочки Коха, а к каким - нет. Ни мазок, ни рентген подобную информацию предоставить не может.
Симптомы
Клиническая картина туберкулёза зависит от места внедрения микобактерий, фазы патологического процесса, наличия осложнений. Заболевание развивается медленно, может продолжаться долго, иногда десятилетиями.
У детей и подростков чаще выявляют первичный туберкулёз, возникающий при заражении микобактериями туберкулёза ранее неинфицированного организма. Среди всех форм первичного туберкулёза преобладает туберкулёз внутригрудных лимфатических узлов, реже диагностируют туберкулёзную интоксикацию, первичный туберкулёзный комплекс, плеврит и др. Чаще всего при туберкулёзе у детей поражаются лёгкие (85,3% среди локальных форм туберкулёза). Внелёгочные формы возникают в результате гематогенной диссеминации инфекции из первичного очага. Преобладают симптомы интоксикации, признаки локального воспаления выражены меньше. Характерно состояние гиперсенсибилизации, проявляющееся параспецифическими реакциями. Чем младше заболевший ребёнок, тем выше вероятность развития тяжёлых локальных и генерализованных форм туберкулёза. Ниже представлены наиболее частые или тяжёлые клинические формы туберкулёза у детей.
Лечение
При лечении больных противотуберкулезными препаратами МВТ теряют способность к вегетативному размножению, превращаются в различные измененные формы и надолго остаются в организме, активизируясь при преждевременном прекращении лечения. В неактивном состоянии МВТ в течение многих месяцев сохраняются и в окружающей среде (на посуде и белье больного, в пыли помещения, в навозе и т. д.), проявляя чрезвычайную устойчивость к неблагоприятным внешним воздействиям и активизируясь при попадании в организм человека или животного.
Типичной для туберкулеза формой воспалительной реакции является туберкулезный бугорок, или гранулема. Туберкулезная гранулема рассматривается как реакция антиген—антитело и является выражением иммуноморфологической реакции организма. При преобладании антигена в бугорке развивается некроз, а при преобладании антител — продуктивная реакция.
Типичный туберкулезный бугорок имеет округлую форму и небольшую величину (с зерно проса). Продуктивный туберкулезный бугорок состоит из эпителиоидных клеток и гигантских клеток Пирогова—Лангханса с лимфоидными элементами по периферии. Иногда в центре бугорка формируется казеоз. При заживлении происходит фиброзирование бугорка, частичное рассасывание казеоза и трансформация клеточных элементов. На его месте остается небольшой рубчик паукообразной формы.
Прогноз
При благоприятном течении происходит кальцификация лимфатических узлов, при осложнённом течении возможны развитие гематогенной диссеминации, ателектаза, лимфогенной диссеминации и образование каверны.
Авелокс в таблетках - бактерицидный антибактериальный препарат широкого спектра действия.
Иммунофлазид - лекарственный препарат от компании Экофарм применяют для этиотропного лечения и профилактики ОРВИ и гриппа.
Флавозид - лекарственный препарат от компании Экофарм применяют для лечения ветряной оспы, вирусных гепатитов B и С, гриппа А и В, а также заболеваний, вызванных вирусами герпеса 4-го и 5-го типа.